Wenn Menschen die Arztpraxis mit der Diagnose chronische Herzinsuffizienz verlassen, ist die Erkrankung meist schon fortgeschritten. Dies liegt unter anderem daran, dass der Körper zu Beginn der Erkrankung verschiedene Strategien entwickelt, um die schlechte Pumpleistung des Herzens für eine Weile auszugleichen, also zu kompensieren. Diese sogenannte kompensierte Herzinsuffizienz kann mehrere Monate oder Jahre gut gehen, bis es letztendlich zur dekompensierten Form kommt, einer akuten Krise. Die Symptome treten nun deutlich hervor; viele Betroffene suchen erst jetzt ärztlichen Rat.
Direkt zum Thema:
AdobeStock_296480285_Brazhyk
Bei einer kompensierten Herzinsuffizienz vergrößert sich das Herz, um die Pumpschwäche kurzfristig auszugleichen.
Was passiert bei einer kompensierten Herzinsuffizienz?
Bei der Herzinsuffizienz ist das geschwächte Herz nicht mehr in der Lage, genügend Sauerstoff und Nährstoffe zu den Organen oder anderen Körperteilen zu transportieren. Auch wenn Betroffene das selbst nicht bemerken, der Körper reagiert mit einer Reihe von Gegenmaßnahmen. Gelingt es dem Herzen dadurch, die Pumpschwäche auszugleichen, ist die Rede von einer kompensierten Herzinsuffizienz.
Eine kompensierte Herzinsuffizienz bedeutet, dass Betroffene zu Beginn einer chronischen Herzschwäche noch keine Symptome verspüren oder diese nur bei stärkeren körperlichen Belastungen auftreten. Das Tückische daran: So kann die Erkrankung unbemerkt fortschreiten.
Zu den wichtigsten Gegenmaßnahmen, die der Körper bei einer kompensierten Herzinsuffizienz in Gang setzt, zählen folgende Aktivitäten:
- Eine vermehrte Ausschüttung von Hormonen wie Adrenalin und Noradrenalin. Sie steigern die Schlagkraft des Herzens und erhöhen über eine Engstellung der Gefäße den Blutdruck, um die reduzierte Pumpkraft des Herzens auszugleichen.
- Eine Zunahme des Blutvolumens und des Blutdrucks durch andere körpereigene Hormone.
Vereinfacht gesagt geht der Körper davon aus, dass die schlechte Durchblutung der Organe an einem zu niedrigen Blutdruck liegt – und nicht wie tatsächlich an einer Störung des Taktgebers, des Herzens selbst. Deshalb ergreift er Gegenmaßnahmen: Durch die Ausschüttung der verschiedenen Hormone wird das Blutvolumen erhöht und folglich der Widerstand in den Gefäßen gesteigert. Dies ist zunächst eine hilfreiche Strategie, um genug Blut in den Körper zu pumpen. Auf lange Sicht gesehen setzt sich die chronische Herzinsuffizienz jedoch meist durch und bringt verschiedene weitere Symptome mit sich.
Kompensationsmechanismen bei Herzinsuffizienz
Die ersten Versuche, die geschwächte Pumpleistung des Herzens auszugleichen, erfolgen über die Freisetzung von Botenstoffen (unter anderem Adrenalin und Noradrenalin). Mittels einer Erhöhung des Blutdrucks und der Herzfrequenz kommt es so kurzzeitig zu einer Steigerung des Herzminutenvolumens – das Herz schafft es also, wieder mehr Blut durch den Körper zu pumpen. Langfristig führen diese Kompensationsmechanismen der Herzinsuffizienz allerdings zu einem Umbau (Remodeling) des Herzens. Zu den häufigsten Umbaumaßnahmen am Herzen gehören:
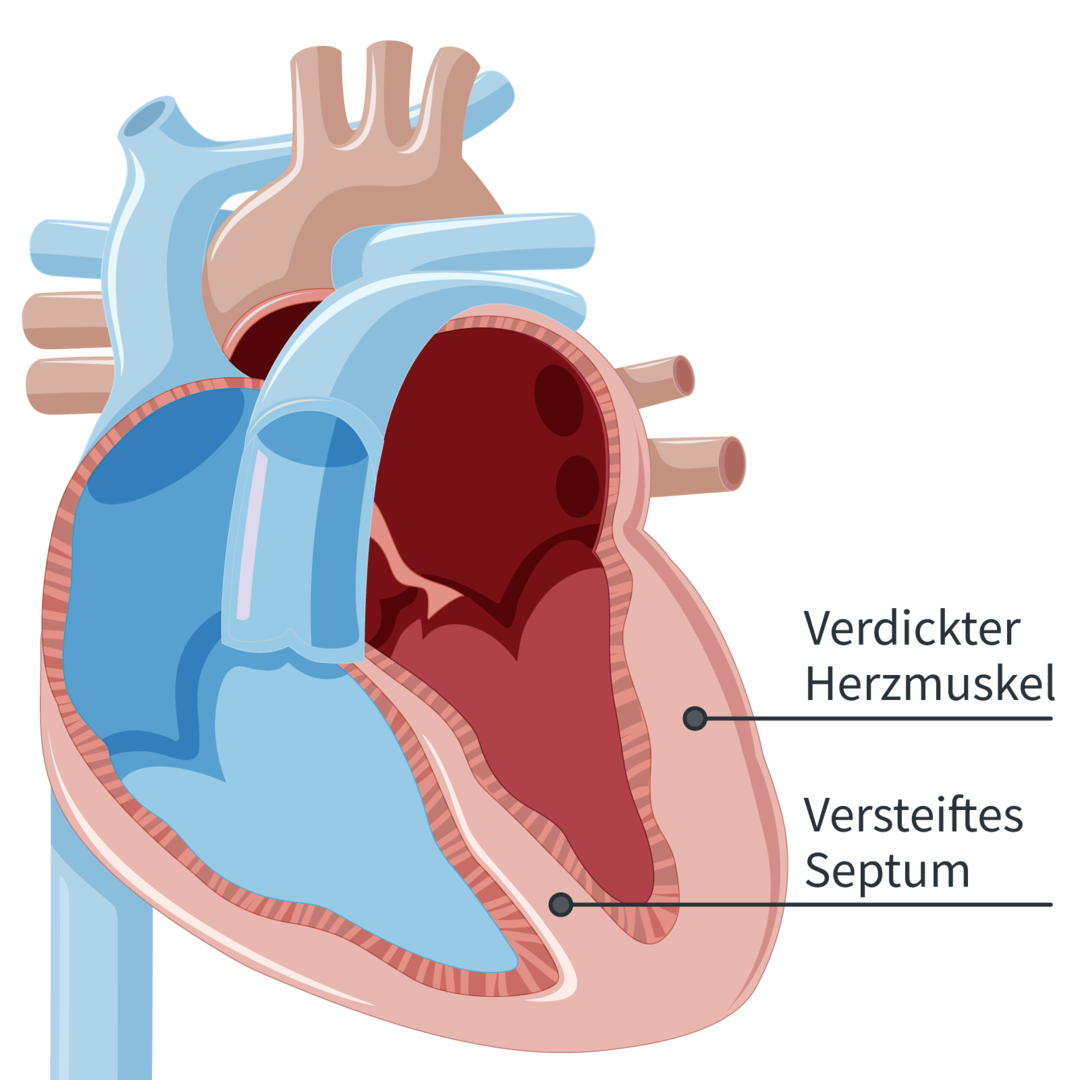
Verdickung der Herzmuskelfasern
Der Vorgang wird auch als Hypertrophie bezeichnet. Um besser mit der erhöhten Druckbelastung zurechtzukommen beziehungsweise diese zu kompensieren, verdicken sich die Herzmuskelfasern, was die Pumpkraft erhöht. Das Volumen, das dann noch in die Kammer einfließen kann, ist dadurch allerdings geringer und die Elastizität des Herzmuskels nimmt ab. Diese Versteifung der Herzmuskelwand führt zu einer verminderten Pumpkraft.
Dehnung der Herzmuskelfasern
Einen wichtigen Begriff in dem Zusammenhang stellt der Frank-Sterling-Mechanismus dar. Er reguliert unabhängig vom autonomen Nervensystem die Auswurfleistung des Herzens.1 Die Vordehnung der Muskelfasern spielt dabei eine wesentliche Rolle. Indem sich die Herzmuskelfasern dehnen, kann sich das Herz besser zusammenziehen und dadurch erfolgreicher pumpen.
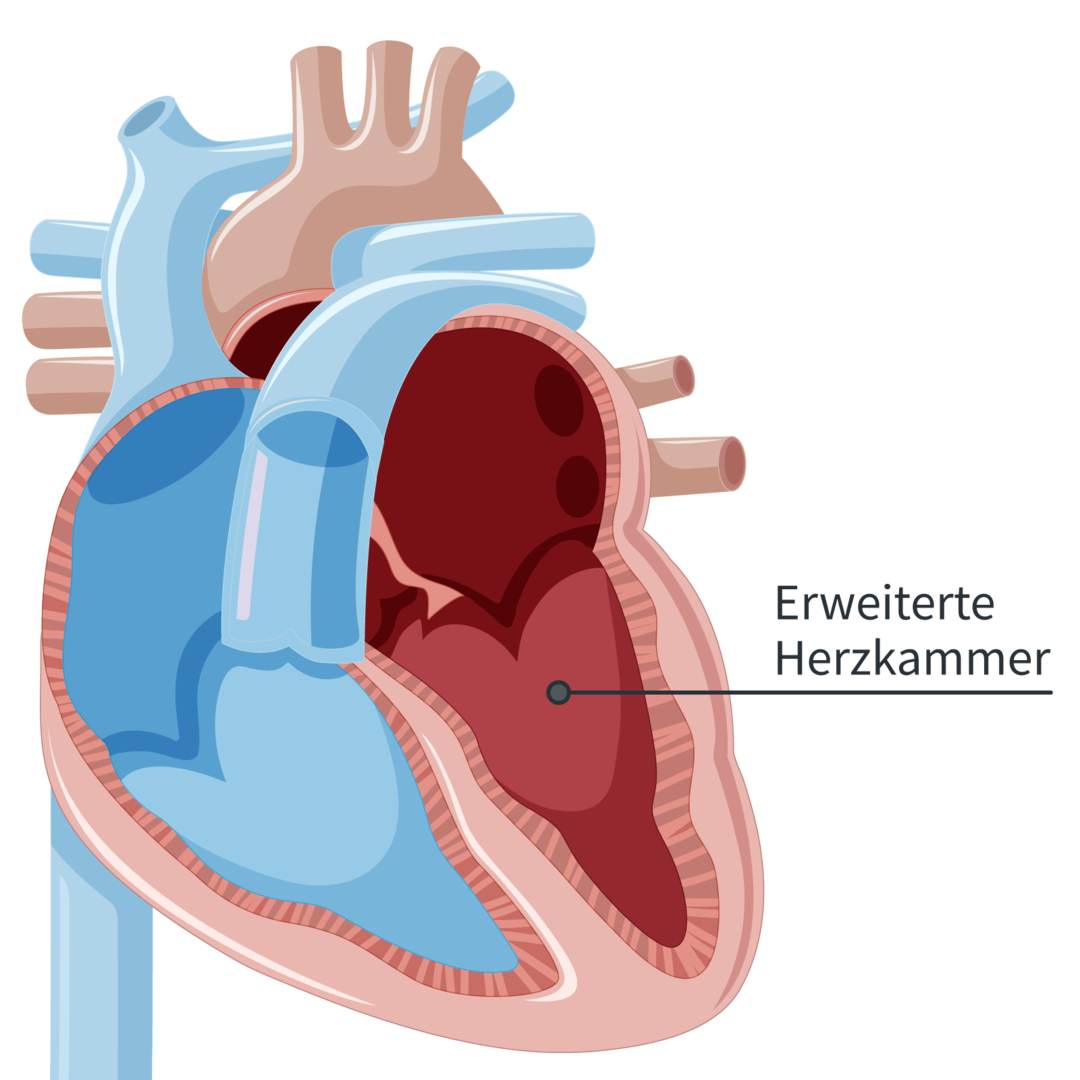
Vergrößerung der linken Herzkammer
Der Umbau ist auch als Dilatation bekannt. Steigt das Blutvolumen an und kann die linke Herzkammer das Blut gleichzeitig nicht mehr ausreichend kraftvoll in den Körper befördern, vergrößert sich die linke Herzkammer. Dadurch schafft sie es, kurzzeitig mehr Blut in den Körper zu befördern. Nach längerer Zeit lässt die Pumpkraft wieder nach, da die Vergrößerung der Herzkammer den Herzmuskel schwächt.
Durch die oben genannten Maßnahmen kann das Herz den erhöhten Anforderungen durch die Herzschwäche eine Zeit lang gerecht werden. Die Fähigkeit des Körpers, die Herzinsuffizienz zu kompensieren, hat allerdings Grenzen. Ist das Herz nicht mehr in der Lage, die Schwäche auszugleichen, kommt es zu einer dekompensierten Herzinsuffizienz.

AdobeStock_142518379_Yakobchuk Olena
Das Risiko einer Herzschwäche selbst einschätzen
Ist eine rechtzeitige Diagnose der Umbauprozesse möglich?
Wie lässt sich rechtzeitig erkennen, dass der Körper bestimmte Hormone ausschüttet und Gewebe umbaut, um das schwache Herz zu unterstützen? Medizinern und Medizinerinnen stehen dafür moderne Untersuchungsmethoden zur Verfügung.
Für die Diagnose einer kompensierten Herzinsuffizienz eignet sich zum Beispiel die Echokardiographie. Der Herzultraschall zeigt verschiedene Eigenschaften des Herzens:
- Größe der Herzkammer
- Dicke der Herzwand
- Funktion der Herzklappen
- Pumpleistung des Herzmuskels
Mit dem sogenannten Röntgen-Thorax (manchmal auch als Herzröntgen bezeichnet) können Ärzte und Ärztinnen außerdem eine Vergrößerung des Herzens (Kardiomegalie) feststellen.
Um einen noch detaillierteren Einblick in die Anatomie des Herzens zu erhalten, können Mediziner und Medizinerinnen eine Kardio-MRT (Magnetresonanztomographie) verordnen. Dadurch ist erkennbar, ob bereits ein Umbau der Herzstruktur stattgefunden hat.
Remodeling häufiger bei kleinen Herzen2
Die europaweite DOPPLER-CIP-Studie hat mittels bildgebender Verfahren gezeigt, dass gerade Personen mit kleinen Ventrikeln (Herzkammern) und dickeren Herzwänden zu Umbauprozessen am Herzen neigen. So könnten bevorstehende Remodeling-Prozesse rechtzeitig mithilfe einer Echokardiographie oder einer MRT identifiziert werden.
Wie kommt es zur dekompensierten Herzinsuffizienz?
Mittel- und langfristig ist das Herz mit der Aufrechterhaltung des „normalen Betriebs“ durch reine Selbsthilfemaßnahmen überfordert. Die Gegenmaßnahmen werden mit der Zeit nicht nur ineffektiver, sie schaden zudem auf Dauer auch der Herzfunktion.
Beispiele für ungünstige Effekte der Umbaumaßnahmen einer kompensierten Herzinsuffizienz am Herzen sind:
- Die Verdickung des Herzens führt dazu, dass der Herzmuskel weniger elastisch ist und die Pumpleistung dadurch schlechter wird.
- Der vergrößerte Herzmuskel benötigt mehr Sauerstoff, was für das geschwächte Herz eine zusätzliche Belastung darstellt.
- Vergrößern sich die Herzkammern, kann dies undichte Herzklappen zur Folge haben, da diese nicht mitwachsen. Hierdurch ist auch ein Zurückfließen des Blutes aus der linken Herzhälfte in die Lunge möglich, wodurch Wasseransammlungen in der Lunge (Ödeme) entstehen.
Wenn die Mechanismen des Körpers nicht mehr genügen, sodass Symptome wie Luftnot oder Ödeme bereits in Ruhe auftreten, sprechen Mediziner von dekompensierter Herzinsuffizienz.
Lassen Sie es nicht so weit kommen!
Suchen Sie einen Arzt oder eine Ärztin auf, sobald Sie erste Anzeichen einer Herzinsuffizienz wie verminderte Leistungsfähigkeit oder Müdigkeit bei sich bemerken. Auch wenn Sie sich gesund fühlen, sollten Sie den Herz-Kreislauf Check-up ab 35 Jahren durchführen lassen.3 So können rechtzeitig mögliche Veränderungen erkannt werden. Ist bei Ihnen eine Herzschwäche diagnostiziert, sollten Sie unbedingt besonderes Augenmerk auf die Therapietreue legen und regelmäßig eine kardiologische Praxis aufsuchen.
Notfall: Akute Dekompensation der chronischen Herzinsuffizienz
Bei der dekompensierten Herzinsuffizienz (kardiale Dekompensation) sind alle Fähigkeiten des Körpers, die Herzschwäche auszugleichen, erschöpft. Die Leistung des Herzens reicht nicht mehr aus, um genügend Blut aufzunehmen und in den Körper auszuwerfen. Es kann zu einer akuten Dekompensation der chronischen Herzinsuffizienz kommen, die in ihren Symptomen einer plötzlichen akuten Herzinsuffizienz ähnelt.4
Novartis
Zu möglichen Beschwerden gehören zum Beispiel:
- Stechen in der Brust
- Atemnot
- geschwollene Beine und/oder geschwollener Bauch
- Herzrasen
- Blässe
Wenn die Blutversorgung des Gehirns nicht mehr ausreicht, kann es ebenso zur Bewusstlosigkeit kommen. Treten die Anzeichen bei Ihnen oder einer Person in Ihrem Umfeld auf, wählen Sie sofort den Notruf 112.
Spätestens in diesem Zustand sind die Betreuung durch einen Kardiologen oder eine Kardiologin und die Einnahme geeigneter Medikamente extrem wichtig.
Quellen
1 Braun, J., Müller-Wieland, D. et al. Basislehrbuch Innere Medizin. Urban & Fischer Elsevier. S. 31. URL: https://shop.elsevier.de/media/blfa_files/41115_RenzPolster_BIM.pdf, zuletzt aufgerufen am 17.02.2025.
2 ESC 2015 Pressekonferenz 30. August 2015. D’hooge J. Surprise Cardiac Finding Predicts Future Risk. ESC-Kongress 2015, London, 29.8–2.9.2015
3 Ärzteblatt: Änderungen beim Check-up ab 35 beschlossen. URL: https://www.aerzteblatt.de/nachrichten/96971/Aenderungen-beim-Check-up-35-beschlossen, zuletzt aufgerufen am 17.02.2025.
4 ÄZQ-Portal – Programm für nationale Versorgungsleitlinien. URL: https://www.leitlinien.de/nvl/html/nvl-chronische-herzinsuffizienz/3-auflage/kapitel-9#:~:text=Eine%20akute%20Herzinsuffizienz%20ist%20gekennzeichnet,einer%20bekannten%20chronischen%20Herzinsuffizienz%20dar, zuletzt aufgerufen am 17.02.2025.

